妊婦の抗体スクリーニングについて、産婦人科診療ガイドライン(2017年、2023年)では「妊娠初期に必要に応じて行う検査」(推奨レベルC) とされている。しかしながら、胎児トキソプラズマ感染を予防し治療する母体治療法も認知されており、実際には多くの妊婦取扱施設で抗体スクリーニングが実施されている。2011年を対象期間とした全国アンケート調査では、48.5%の施設が妊婦抗体スクリーニングを実施していた1)2)。
2018年7月に「先天性トキソプラズマ症の発症抑制」を効能・効果として、スピラマイシンの製造販売が承認された。同年8月からは、トキソプラズマ初感染が疑われる妊婦に保険適用として、スピラマイシンが投与できるようになった。従来から用いられてきたアセチルスピラマイシンは、トキソプラズマ感染に対する効能・効果や保険適用はないため、現在は保険適用のあるスピラマイシンの投与が推奨される。また、保険適用の治療薬が使用できるようになったため、「トキソプラズマ初感染が疑われる妊婦」とは、トキソプラズマIgG陽性で問診等で症状があった、ないしIgM陽性の妊婦であると判断し、これら初感染疑いの妊婦にスピラマイシン投与が推奨される。
現在のIgG avidityの測定は検査機関によって基準値が異なり、その臨床的な正確性は明らかではないため、この結果のみに基づいて保険適用薬の使用の可否を決めることは困難であり、誤って判断する危険性もある。したがって、まだ標準化されていない保険収載のないIgG avidity検査を、妊婦スクリーニングに必須の検査として組み入れることを避けた。IgG avidity検査の保険適用に向けた臨床研究が行われており、今後はその有用性が証明され、標準化されることが期待される。
以前、妊婦スクリーニング検査としてIgG、IgM分画を一緒に測定する抗トキソプラズマ抗体(PHA法)が広く用いられていたが、2014年3月に試薬が製造中止となった以降は、一般的にトキソプラズマIgGとIgM測定が実施されている。免疫機能正常のヒトにおいては、再感染や再活性化により寄生虫血症は生じないとされる。
トキソプラズマIgG、IgM測定による妊婦スクリーニング法を図1に示す。
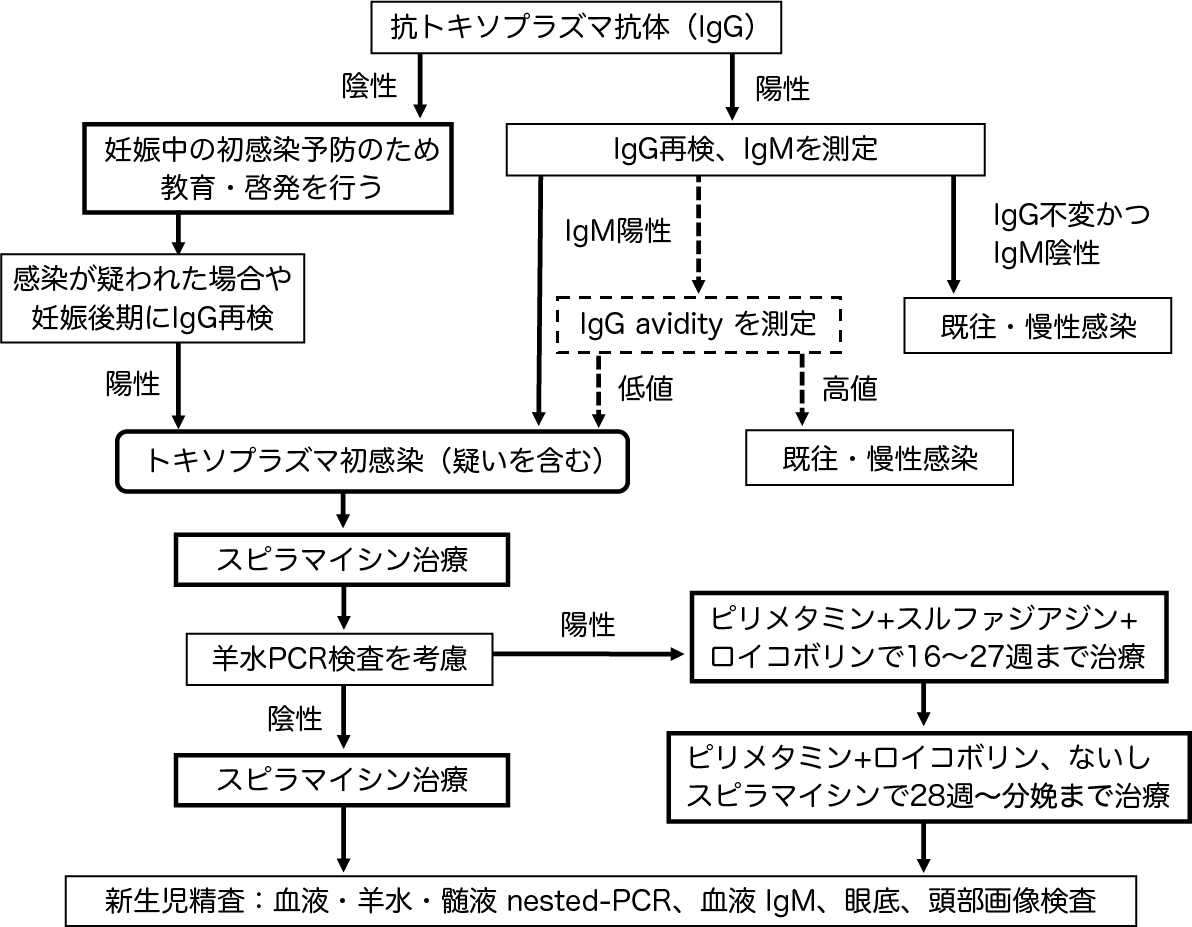
図1:トキソプラズマの妊婦スクリーニング法
妊婦抗体スクリーニングの目的は、以下の2つである。
- トキソプラズマIgG陰性妊婦に対して感染予防の教育と啓発を行う。
- 初感染の可能性が高い妊婦を抽出し、妊娠中の治療、新生児の精査・診断、フォローアップを行う。
トキソプラズマIgG、IgMを用いたスクリーニング法
妊娠初期にトキソプラズマIgGを測定し、IgG陰性者に妊娠中の初感染予防のための教育と啓発を行う。抗体陰性妊婦で感染が疑われた時、ないし陰性妊婦全例で妊娠後期にIgGを再測定し、妊娠中にIgGが陽性化した初感染妊婦を同定する。IgG陽転化からの先天性感染率は29%と推計されている3)。IgG陽転化妊婦からの出生児は、精査・診断、フォローアップおよび治療を行う。
IgG陽性者はIgMを測定する、またはIgGとIgMを同時に測定する。IgG、IgMともに陽性の場合は、初感染疑いとして胎児超音波断層検査などの精査と治療を行う。臨床症状やIgM陽性で妊娠中のトキソプラズマ初感染が疑われる妊婦には、スピラマイシン投与を速やかに開始する。
トキソプラズマIgM陽性妊婦のうち、およそ7割はpersistent IgMないし偽陽性で本当の妊娠中初感染ではない4)。臨床研究として、同意を得てIgG avidity測定を行う選択肢がある。妊婦血清中のIgG avidityが低値であれば、妊娠中を含む1年以内の初感染がより強く疑われ、高値であれば4か月〜1年以上前(妊娠前)の既往感染が示唆される。前向きコホート研究で、先天性トキソプラズマ感染を起こした妊婦7人全員がIgG avidity<30%であった5)。また、PCR法で羊水中にトキソプラズマDNA陽性であった9症例全員が、IgG avidity<30%であったとの報告がある6)。しかし、トキソプラズマIgG avidityは、標準化された検査法ではなく、検査機関毎に基準値が異なるため、その臨床的な正確性は明らかではない。この検査結果のみに基づいて保険適用薬の使用の可否を決めることは困難であり、誤って判断する危険性もある。
スピラマイシンによる治療の開始は、IgM値、IgG値の変化、生肉や飲料水以外の水の摂取、洗浄不十分な野菜や果物の摂取、猫の排泄物との接触、土いじり、砂場遊び、海外旅行(中南米・中欧・アフリカ・中東・東南アジア)などの感染リスク行動の有無、リンパ節腫脹や発熱などの症状の有無、および胎児の超音波所見を総合的に評価して決める。スピラマイシンは感染後早期の内服で有効とされているため、IgG avidityを測定した場合は、その結果を待たずに投与を開始する。
不安が強い場合など、羊水中トキソプラズマDNAをPCR検査する選択肢がある。しかし、羊水トキソプラズマDNAのPCR検査は標準化されておらず、先天性感染に対して偽陽性および偽陰性があることに留意する。トキソプラズマは細胞内寄生感染を起こすため、羊水PCR陰性でも胎児感染を完全には否定できない 。診断感度は妊娠17〜21週にかけて上昇する7)。2016年のメタアナリシスでは、羊水トキソプラズマDNAのPCR検査の感度は83%、特異度は98.3%とされる6)。羊水PCR検査が陰性であっても、初感染疑いの妊婦はスピラマイシンによる治療の継続が望ましい。
羊水PCR陽性例などで、胎児感染と診断したケースの胎児治療では、スピラマイシンは効果がない。胎児治療として、妊娠16週〜27週の間はピリメタミン+スルファジアジン+ロイコボリン(P/S)による治療を行う。ピリメタミンとスルファジアジンは、日本では製造販売されていない。原則として移送が困難な場合を除いて、熱帯病治療薬研究班が指定する薬剤使用機関(https://www.nettai.org/)で治療を受けることになる。治療が長引く場合は、個人輸入が必要となることもある。
ピリメタミンは催奇形性が報告されており、ピリメタミンとスルファジアジンによる治療は妊娠16週以降とする。妊娠28週以降のスルファジアジンの投与については新生児核黄疸のリスクがあるため、ピリメタミン、スピラマイシンに変更する。一方、欧米では胎児感染例に対しては、ピリメタミンとスルファジアジンが分娩まで使用される。胎児感染が確定的な症例などで、妊娠28週以降もピリメタミンとスルファジアジンで治療する場合は、核黄疸リスクに留意しながら同意を得て行う。核黄疸リスクを回避するため、胎児感染が確定的な症例では妊娠28週以降分娩までピリメタミン+ロイコボリンで治療する場合もある。
引用文献
1)山田秀人(研究代表者).先天性サイトメガロウイルス感染症対策のための妊婦教育の効果の検討, 妊婦・新生児スクリーニング体制の構築及び感染新生児の発症リスク同定に関する研究. 厚生労働科学研究費補助金(成育疾患克服等次世代育成基盤研究事業)平成23~24年度総合研究報告書, pp1-201, 2013.
2)Yamada H, Tairaku S, Morioka I, et al. Nationwide survey of maternal screening for mother-to-child infections in Japan. Congenit Anom (Kyoto). 54: 100-3, 2014.
3)Dunn D , Wallon M, Peyron F et al. Mother-to-child transmission of toxoplasmosis: risk estimates for clinical counselling. Lancet. 353: 1829-33, 1999.
4)Yamada H, Nishikawa A, Yamamoto T, et al. Prospective study of congenital tosoplasmosis screening with use of IgG avidity and multiplex nested PCR methods. J Clin Microbiol 49: 2552-6, 2011.
5)Yamada H, Tanimura K, Deguchi M, et al. A cohort study of maternal screening for congenital Toxoplasma gondii infection: 12 years' experience. J Infect Chemother 25: 427-30, 2019.
6)de Oliveira Azevedo CT, do Brasil PE, Guida L, et al. Performance of polymerase chain reaction analysis of the amniotic fluid of pregnant women for diagnosis of congenital toxoplasmosis: A systematic review and meta-analysis. PLoS One 11: doi: 10.1371/journal.pone.0149938. eCollection, 2016.
7)Romand S, Wallon M, Franck J et al. Prenatal diagnosis using polymerase chain reaction on amniotic fluid for congenital toxoplasmosis. Obstet Gynecol. 97: 296-300, 2001.
